Zdjęcia czerniaka - Poznaj objawy i diagnozę raka skóry
Jakie są sposoby leczenia czerniaka?
Podstawą skutecznego leczenia czerniaka jest wczesne rozpoznanie i radykalne usunięcie zmiany z odpowiednim marginesem bezpieczeństwa.
Zarówno ryzyko, jak i czas pojawienia się przerzutów czerniaka uzależnione są od grubości guza pierwotnego. Im szybciej wykryty i usunięty jest czerniak, tym większe są szanse na wyleczenie.
W przypadku potwierdzenia czerniaka w badaniu histopatologicznym po usunięciu zmiany następnym etapem postępowania jest biopsja tzw. węzła wartowniczego (jednego z okolicznych węzłów chłonnych wybranego z uwzględnieniem lokalizacji guza pierwotnego).
Odpowiednie i doszczętne leczenie operacyjne w przypadku czerniaka o zaawansowaniu miejscowym jest wystarczające i wymaga tylko obserwacji zgodnie z zaleceniami lekarza prowadzącego.
- Immunoterapię i leczenie ukierunkowane molekularnie – to nowoczesne i najskuteczniejsze metody leczenia. Stosuje się leki, takie jak ipilimumab niwolumab (sam lub łącznie z ipilimumabem) i pembrolizumabem, wemurafenib, dabrafenib, trametynib, kobimetynib, enkorafenib, binimetynib.
- Wycięcie przerzutów odległych czerniaka lekarz rozważa w uzasadnionych przypadkach po analizie sytuacji pacjenta (m.in jeśli przerzuty dotyczą tylko jednego narządu i są nieliczne, pojawiły się po roku od leczenia czerniaka).
- Chemioterapia z użyciem jednego leku cytotoksycznego (np. dakarbazyny). Obecnie, po wprowadzeniu immunoterapii i leków ukierunkowanych molekularnie, to leczenie stosuje się rzadziej,
- Izolowana kończynowa chemioterapia perfuzyjna w hipertermii polega na podawaniu dużych dawek leku cytostatycznego do tętnicy kończyny odizolowanej od krążenia ogólnoustrojowego. Metoda ta jest stosowana u pacjentów, u których czerniak był zlokalizowany na kończynie i doszło do wznowy.
Czerwona skóra po opalaniu nie jest normą. Dermatolog: to znak ostrzegawczy
- Dolegliwości
- Ból głowy
- Ból brzucha
- Ból gardła
- Gorączka
- Ból pleców
- Wymioty
- Zaparcia
- Biegunka
- Objawy raka
- Ból w podbrzuszu
- Morfologia krwi
- Próby wątrobowe
- USG jamy brzusznej
- USG piersi
- Badanie TSH
- Badanie moczu
- Badanie kału
- Gastroskopia
- OB (odczyn Biernackiego)
- Kolonoskopia
- Andropauza
- Powiększona prostata
- Rak prostaty
- Stulejka
- Badanie nasienia
- Rak jądra
- Zaburzenia erekcji
- Priapizm
- Ginekomastia
- Męska depresja
- Dieta lekkostrawna
- Wysoki cholesterol
- Dieta w Hashimoto
- Dieta bezglutenowa
- Dieta Dukana
- Błonnik pokarmowy
- Dieta 1000 kcal
- Dieta w łuszczycy
- Dieta ketogeniczna
- Intermittent fasting
- Miesiączka
- Ból jajnika
- Antykoncepcja
- Choroby tarczycy
- Zapalenie pęcherza
- Rak jajnika
- Menopauza
- Mięśniaki macicy
- Endometrioza
- Nietrzymanie moczu
- Rak trzustki
- Zawał serca
- Rwa kulszowa
- Udar mózgu
- Astma
- Bielactwo
- Mononukleoza zakaźna
- Helicobacter pylori
- Nadciśnienie tętnicze

Najważniejsze informacje
Czerniak złośliwy: „czarny rak skóry” – najbardziej złośliwa forma raka skóry
Czynniki/grupy ryzyka: promieniowanie UV (intensywne nasłonecznienie, solarium), (częste) oparzenia słoneczne, jasna karnacja, wiele znamion, zachorowania na raka wśród najbliższych krewnych itp.
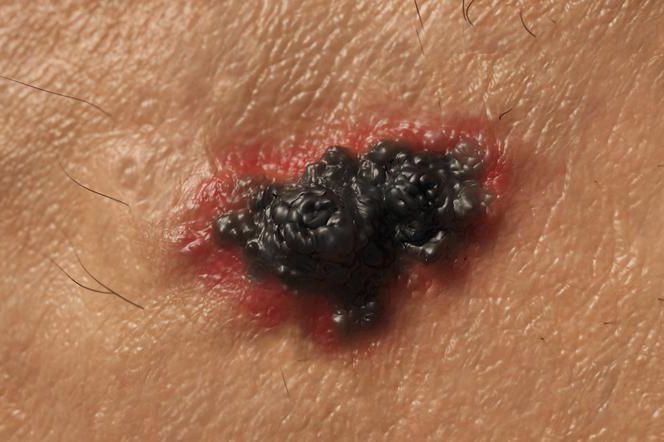
Objawy: nietypowe znamiona („zasada ABCDE”), zmiany koloru, krwawienie, swędzenie itp.
Diagnoza: anamneza, oględziny skóry, dermoskopia, biopsja
Leczenie: chirurgiczne usunięcie z zachowaniem marginesu zdrowej tkanki, inne terapie w przypadku zaawansowanych chorób (chemioterapia, radioterapia, immunoterapia, leki celowane)
Prognoza: korzystna w przypadku wczesnego wykrycia
Ważne: ostrożne korzystanie ze słońca, ochrona przeciwsłoneczna, regularne samokontrole skóry i profilaktyczne badania lekarskie
Źródła
Posch C., Neue Entwicklungen in der Therapie des Melanoms, Universum Innere Medizin 06/2017, MedMedia Verlag und Mediaservice GmbHSchmale I., Malignes Melanom - Sehr gute Ergebnisse in der adjuvanten Therapie, Schweizer Zeitschrift für Onkologie 05/2017, Rosenfluh Publikationen AG
Duffner K., Neues vom malignen Melanom - Immer bessere Überlebensraten dank Immuntherapie, Schweizer Zeitschrift für Dermatologie & Ästhetische Medizin [medicos] 04/2017, Rosenfluh Publikationen AG
Höller C. et al., Melanom, Spectrum Dermatologie 01/2017, MedMedia Verlag und Mediaservice GmbH
Moser J., Melanom 2016 - Zwischen Euphorie und Lösungssuche, Klinik 05/2016, MedMedia Verlag und Mediaservice GmbH
Melanom: Immuntherapien zeigen langfristige Wirkungen, Deutsches Ärzteblatt, 03.06.2014, URL: https://www.aerzteblatt.de/nachrichten/58919/Melanom-Immuntherapien-zeigen-langfristige-Wirkungen
Krebsinformationsdienst des Deutschen Krebsforschungszentrums, Hautkrebs: Basaliome, Plattenepithelkarzinome, maligne Melanome, URL: https://www.krebsinformationsdienst.de/tumorarten/weitere-tumorarten/hautkrebs.php#inhalt3, Stand: 28.06.2018
Czerniak a pieprzyk – różnice
Czerniak rozwija się w melanocytach – komórkach skóry odpowiedzialnych za jej kolor. Wystawienie skóry na promieniowanie UV pochodzące ze słońca lub solarium, powoduje jej ciemnienie i opaleniznę.
Czerniak pojawia się, kiedy na skutek opalania lub oparzeń słonecznych dochodzi do uszkodzenia DNA melanocytów, powodując ich niekontrolowany rozrost. Na pierwszy rzut oka może przypominać zwykłego pieprzyka, ale są między nimi pewne różnice.
Czerniak czy pieprzyk? Znaki ostrzegawcze i różnice:
- asymetryczny kształt – większość czerniaków jest asymetryczna, jeżeli na środku zmiany położysz linijkę, dzieląc zmianę na pół, zauważysz, że obie połówki są nierówne,
- nieregularne granice – granice czerniaka zwykle są nierówne, mogą mieć "poszarpane" lub "pokarbowane" krawędzie,
- nietypowy kolor – podczas gdy pieprzyki są po prostu brązowe, czerniaki mogą łączyć wiele kolorów (np. brązowy z czarnym), a także przybierać odcienie niebieskiego lub czerwieni,
- zmiany w czasie – na czerniaka może wskazywać zmiana wielkości, kształtu lub koloru znamienia.
Jak informuje w rozmowie z Pacjentami dr n. med. Maciej Kowalewski z Centrum Medycznego SafiMed, dla własnego spokoju i bezpieczeństwa wspomnianą klasyfikację należy jeszcze rozszerzyć.
– Tak naprawdę wszystkie zmiany znamion, jak choćby pojawiające się zgrubienia, zaczerwienienia wokół, swędzenie, krwawienie czy ewolucja barwy lub kształtu, powinny być przyczynkiem do uważniejszej obserwacji – przekonuje specjalista.
Wszelkie wątpliwości powinien rozwiać dermatolog, który wykona dermatoskopię – bezbolesne badanie polegające na obejrzeniu pieprzyków przez specjalne narzędzie. Na jej podstawie lekarz może ze stuprocentową pewnością ocenić, czy to pieprzyk, czy czerniak.
 U nas zapłacisz kartą
U nas zapłacisz kartą
