Jak leczyć wyprysk alergiczny? Najlepsze sposoby smarowania skóry
Jak leczyć ezgemę?
Ścieżka leczenia zależy od rodzaju egzemy, dlatego kluczowe znaczenie w planowaniu skutecznej terapii ma właściwie przeprowadzona diagnostyka. Diagnostyka opiera się na szczegółowym wywiadzie. Powinna też uwzględniać badania alergologiczne [6].
Egzemę przeważnie leczy się objawowo, z miejscowym zastosowaniem glikokortykosteroidów, np. w postaci kremów. Jeśli wysypka jest rozległa, dermatolog może zalecić krótkotrwałą terapię doustną lub w zastrzykach [1]. Alternatywną metodę leczenia stanowią inhibitory kalcyneuryny, a w przypadku podłoża alergicznego – leki przeciwhistaminowe. W niektórych postaciach choroby zastosowanie mają też fototerapia i zabiegi okluzyjne, np. plastry lecznicze [1].
Jeżeli zmiany są nadkażone, należy zastosować także odpowiednią terapię przeciwdrobnoustrojową, np. antybiotyk lub lek przeciwgrzybiczy. W leczeniu długotrwałym i profilaktycznym decydujące znaczenie ma stosowanie środków do pielęgnacji, ochrony i nawilżania skóry, np. emolientów z ceramidami. Pomagają one wzmocnić lub odbudować barierę skórną [1,6].
Czasem konieczne jest równoległe leczenie zaburzeń lękowych i innych problemów emocjonalnych przyczyniających się do cyklu swędzenia i drapania [1].
Aleksandra Lipiec
Egzema u dzieci
Egzema u dzieci może być spowodowana kontaktem z substancjami uczulającymi. Należą do nich barwniki, konserwanty oraz metale – między innymi nikiel, będący częstym materiałem zapięć w dziecięcych ubrankach. Do konserwantów, które mogą zwiększać ryzyko powstania egzemy u dzieci zalicza się np. formaldehyd. Uczulające działanie wykazuje również lanolina zawarta w kosmetykach. Jest to wosk, w skład którego wchodzą estry kwasów tłuszczowych oraz sterole (np. cholesterol). Lanolina znalazła szerokie zastosowanie w kosmetyce – bardzo dobrze się wchłania, a także wykazuje właściwości nawilżające i wspomaga naturalną barierę ochronną naskórka, jednak pomimo tego niejednokrotnie doprowadza do powstania egzemy na delikatnej skórze dziecka. Wyprysk u dzieci lokalizuje się najczęściej na plecach lub ramionach. Tam, gdzie znajdują się metalowe guziki od ubranek. Początkowo skóra jest zaczerwieniona, pokryta małymi grudkami, które po czasie przekształcają się w pęcherzyki – wypryski na skórze są wypełnione płynem.
Wśród rodzajów egzemy, która może dotknąć dzieci częstą dolegliwością jest wyprysk łojotokowy. Zmiany w tej postaci przybierają postać tłustych, szaro żółtych łusek i strupów. Widoczne jest wyraźne ścieńczenie skóry. Towarzyszy temu rumień i wysięk. Wykwity pojawiają się na owłosionej skórze głowy (ciemieniucha), mogą się stopniowo rozszerzać, zajmując czoło, okolicę małżowin usznych, policzki, szyję. Wraz z pojawieniem się pierwszych zmian u dziecka wskazane jest delikatne wyczesywanie łuski przy użyciu szczotek z miękkim włosiem. Rekomendowane jest również w tym przypadku stosowanie preparatów zmiękczających skórę. W przypadku rozwoju większego stanu zapalnego z wykwitami sączącymi lub w łojotokowym zapaleniu skóry zajmującym rozległe powierzchnie, w tym okolicę pieluszkową, wskazana jest konsultacja dermatologiczna.
Egzema – fazy przebiegu
Egzema przebiega w czterech następujących po sobie etapach – początkowo zmiany chorobowe mają postać rumienia, następnie pojawiają się grudki, które w szybkim czasie przekształcają się w pęcherzyki. W ostatniej fazie powstają strupy. Zmianą chorobowym bardzo często towarzyszy obrzęk skóry oraz świąd o różnym nasileniu.
Fazy egzemy można również podzielić ze względu na nasilenie objawów chorobowych:
- faza ostra – po kilku godzinach od kontaktu z potencjalnym alergenem pojawia się silny rumień oraz towarzyszące mu pęcherzyki i wysięk,
- faza podostra – wówczas w miejscu chorobowo zmienionym jest zauważalne niewielkie złuszczenie oraz strupki,
- faza przewlekła – dochodzi do niej w wyniku długo utrzymującego się stanu zapalnego. Charakteryzuje się przerostem naskórka oraz silnym jego złuszczaniem. Intensywny świąd powoduje rozdrapywanie zmian skórnych. W wyniku czego powstają przeczosy – linijne ubytki naskórka tworzące się na skutek drapania oraz pęknięcia.
Objawy egzemy
W początkowym etapie choroby pojawia się zmiany na skórze w postaci:
- zaczerwienienia,
- grudek,
- pęcherzyków,
- niekiedy sączących się ranek.
Wraz z przebiegiem schorzenia skóra staje się sucha i pogrubiała. Egzema na dłoniach powoduje widoczne zaznaczenie bruzd. Z kolei egzema na powiekach może pogorszyć widzenie z powodu zmian zapalnych powiek i struktur budujących gałkę oczną. Obraz atopowego zapalenia skóry zmienia się w zależności od wieku. Wyprysk atopowy u dzieci do 2 roku życia przybiera formę pęcherzyków, grudek lub strupów z sączącą się wydzieliną. Zmiany pojawiają się najczęściej na policzkach, czole i głowie, a także plecach i ramionach. Starsze dzieci (pomiędzy 2. a 12. rokiem życia) mają suche, łuszczące się grudki czy „blaszki” na wewnętrznych częściach nadgarstków, łokci i kolan. Egzema u dorosłych pojawia się zazwyczaj na twarzy, karku, dłoniach i stopach.
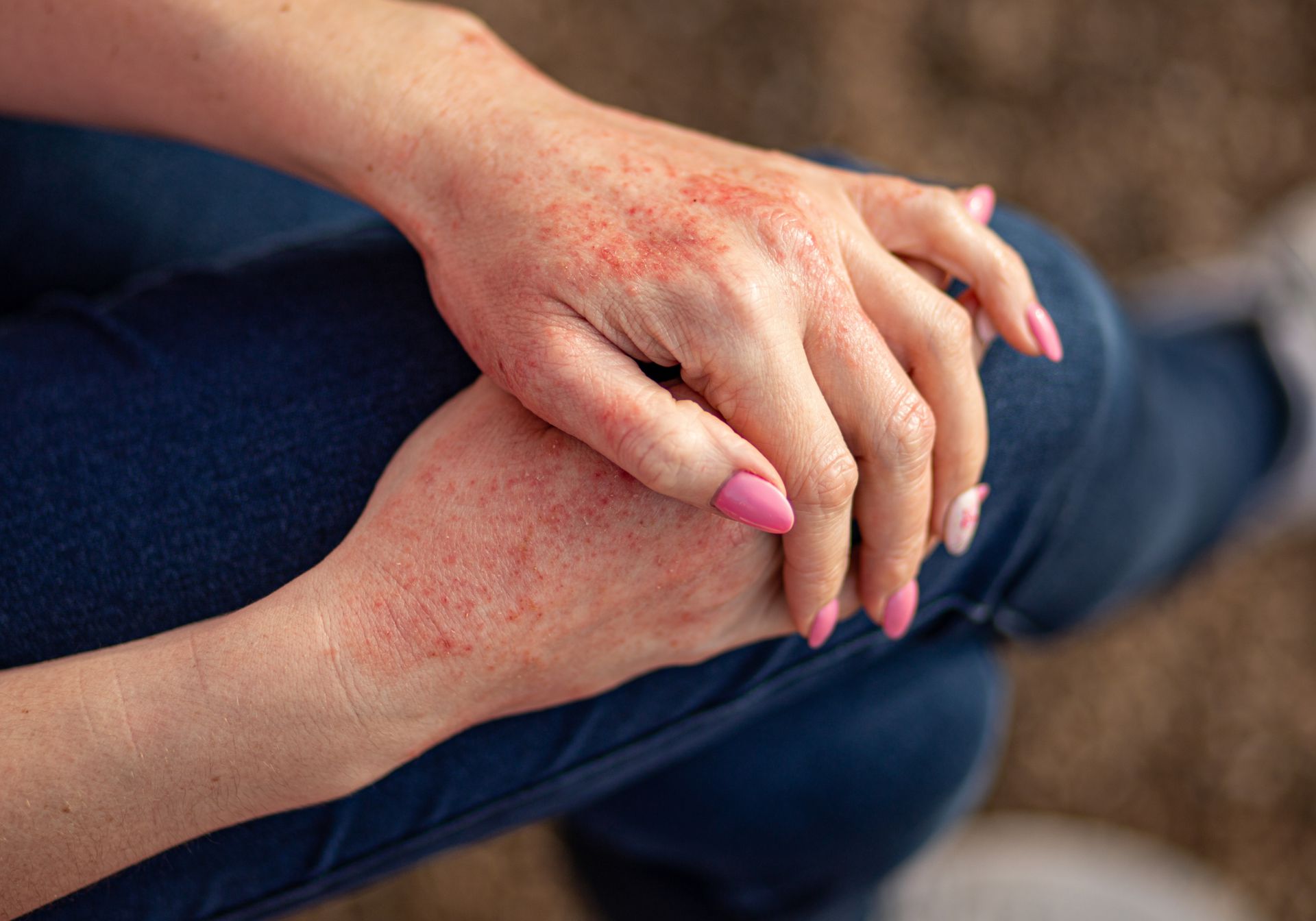
Kontaktowe zapalenie skóry (wyprysk kontaktowy) - leczenie
Zasadnicze znaczenie ma wyeliminowanie kontaktu z alergenem lub czynnikiem drażniącym.
Podstawę leczenia przeciwzapalnego kontaktowego zapalenia skóry alergicznego i z podrażnienia stanowią glikokortykosteroidy stosowane miejscowo (np. w maści, kremie) zazwyczaj od kilku do kilkunastu dni. Bardzo suche zmiany na dłoniach lub stopach w ostrym okresie zapalenia mogą wymagać stosowania glikokortykosteroidów pod opatrunkiem. Czasem lekarz może zalecić także stosowanie glikokortykosteroidów doustnie w ciężkich przypadkach ostrego zapalenia lub w przypadku zajęcia dużej powierzchni skóry.
W ostrym zapaleniu z pęcherzykami i wysiękiem (zbieraniem się płynu) oprócz glikokortykosteroidów stosuje się okłady ściągające – z samej wody, z 0,9-procentowym roztworem NaCl lub z octanowinianem glinu. Okłady wysuszają skórę i łagodzą świąd. Stosuje się je kilka razy dziennie – wilgotną bawełnianą tkaninę nakłada się na skórę i zmienia 1–4 razy co 15–30 min.
W przypadku przewlekłego zapalenia i pogrubienia i szorstkości skóry w następstwie zapalenia, szczególnie w kontaktowym zapaleniu skory z podrażnienia, skuteczne są środki nawilżające z dużą zawartością tłuszczów, środki keratolityczne, czyli rozpuszczające zrogowaciałą warstwę naskórka (kremy zawierające polidokanol i mocznik) oraz wazelina.
Świąd można opanować, stosując doustnie leki przeciwhistaminowe lub leki przeciwświądowe (mentol 0,1–2%, kamfora 0,1–3%) miejscowo.
Fototerapię UVA lub UVB, czyli naświetlanie zmian, lekarz może zalecić u chorych, u których inne sposoby leczenia okazały się nieskuteczne albo są przeciwwskazane. Chorzy narażeni na alergeny zawodowe, którzy nie mogą stosować rękawic lub kremów ochronnych, mogą odnieść korzyść z przewlekłego stosowania fototerapii.
W fotoalergicznym i fototoksycznym kontaktowym zapaleniu skóry stosuje się preparaty zawierające filtry promieniowania UVB i UVA.
 U nas zapłacisz kartą
U nas zapłacisz kartą
