Skuteczne metody leczenia wyprysku kontaktowego
Wyprysk kontaktowy: leczenie
Podstawą leczenia wyprysku kontaktowego jest unikanie kontaktów z alergenem, co nie znaczy niestety, że wyprysk zniknie całkowicie. Swędzenie skóry i potrzebę ciągłego drapania łagodzą leki przeciwhistaminowe, niektóre dostępne są bez recepty.
Wyprysk, który nie ustępuje pomimo unikania alergenów, leczy się glikosteroidami stosowanymi miejscowo na skórę. Duże zmiany łagodzi się za pomocą leków ukrytych pod opatrunkiem. W leczeniu zmian skórnych o charakterze alergicznym wykorzystuje się również lecznicze naświetlania skóry.
Natomiast, gdy wyprysk jest wynikiem alergii na słońce i promieniowanie, zaleca stosowanie preparatów blokujących jego działanie, w tym kremów z wysokim filtrem UV (tzw. blokerów).
Skórę dotkniętą wypryskiem kontaktowym należy traktować w specjalny sposób: nawilżać odpowiednimi preparatami i utrzymywać mało agresywną higienę. Zaleca się także ograniczenie stosowania silnie alergizujących kosmetyków i środków higienicznych, które nie dość, że mogą wywoływać wyprysk, to jeszcze nasilać zmiany skórne. O metodach pielęgnacji skóry alergicznej należy rozmawiać z lekarzem dermatologiem lub alergologiem.
Wyprysk kontaktowy na skórze alergika. Jak rozpoznać i leczyć wyprysk?
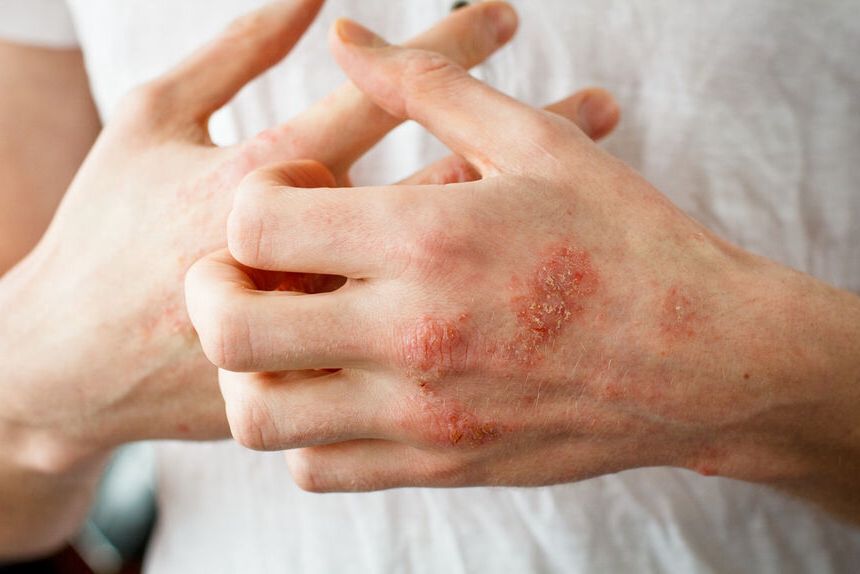
Wyprysk kontaktowy to jeden z bardziej charakterystycznych objawów alergii skórnej. Pojawia się po kontakcie z substancją, na którą została wcześniej wytworzona nadwrażliwość. Cechuje się powstawaniem grudek i pęcherzyków na swędzącej, zaczerwienionej skórze. W wyniku reakcji alergicznej skóra staje się twarda, szorstka i bardzo sucha. Sprawdź, jak rozpoznać wyprysk i jak go leczyć.
Wyprysk kontaktowy alergiczny, inaczej alergiczne kontaktowe zapalenie skóry, to choroba skórna, której istotą jest tworzenie się zmian skórnych pod wpływem kontaktu z alergenami. Wyprysk kontaktowy alergiczny jest domeną alergików, występuje wtedy, gdy organizm zetknie się z substancją, którą układ immunologiczny oceni jako alergen, czyli pewnego rodzaju „wroga”, którego należy zwalczyć. Wyprysk jest nadmierną reakcją organizmu i zwykle po jego wystąpieniu można poznać, że mamy do czynienia z alergią. Wyprysk kontaktowy, w przeciwieństwie do wyprysku atopowego, występuje głównie u osób dorosłych. Cierpią zwykle kobiety, co uzasadnia się częstszym używaniem różnego rodzaju kosmetyków, a co za tym idzie, większym narażeniem na kontakt z alergizującymi substancjami.
Alergenami, które najczęściej doprowadzają do wystąpienia wyprysku kontaktowego, są: nikiel, chrom, kobalt, formaldehyd, terpentyna, guma i niektóre składniki kosmetyków.
Co zrobić, by zmniejszyć ryzyko zachorowania na wyprysk pieniążkowaty?
Nie istnieją metody zapobiegania tej chorobie.
Zobacz także
Wyprysk potnicowy Charakterystycznym objawem wyprysku potnicowego jest świąd i symetrycznie, głęboko osadzone pęcherzyki zajmujące skórę dłoni i podeszew stóp. Typowym umiejscowieniem zmian skórnych są boczne powierzchnie drugiego i piątego palca ręki. Na stopach wyprysk potnicowy obejmuje częściej łuk stopy niż palce.
Wybrane treści dla Ciebie
Wyprysk potnicowy Charakterystycznym objawem wyprysku potnicowego jest świąd i symetrycznie, głęboko osadzone pęcherzyki zajmujące skórę dłoni i podeszew stóp. Typowym umiejscowieniem zmian skórnych są boczne powierzchnie drugiego i piątego palca ręki. Na stopach wyprysk potnicowy obejmuje częściej łuk stopy niż palce.
Ochrona przed słońcem w pytaniach i odpowiedziach Co to jest promieniowanie ultrafioletowe? Jaki chronić skórę przed słońcem? Co to jest SPF?
Przyłuszczyca plackowata Bez wątpienia przyłuszczyca jest najbardziej niejasną chorobą w dermatologii. Jedyną pewną cechą tej choroby jest brak związku z łuszczycą. Niektórzy lekarze uważają przyłuszczycę plackowatą za jedną jednostkę chorobową, która jest prekursorem ziarniniaka grzybiastego (jednej z form chłoniaka skóry).
Fotoalergie (fotouczulenia) – objawy, przyczyny, diagnoza i leczenie Fotoalergie, znane również jako fotouczulenia, to reakcje skórne wywołane ekspozycją na promieniowanie słoneczne, w szczególności promieniowanie ultrafioletowe (UVA). Objawy mogą wystąpić natychmiast lub z opóźnieniem po kontakcie ze słońcem. Najczęściej są spowodowane lekami lub kosmetykami. W artykule omówimy objawy, diagnozowanie oraz skuteczne metody leczenia fotoalergii.
Kontaktowe zapalenie skóry (wyprysk kontaktowy) – przyczyny
- Alergiczne kontaktowe zapalenie skóry
- nikiel, np. biżuteria, wykończenia odzieży (zamki, guziki), okulary
- chrom (metale, cement, skóra garbowana)
- kobalt (metale, cement)
- formaldehyd (odzież, lakier do paznokci, tworzywa sztuczne)
- substancje zapachowe (perfumy, olejki eteryczne, kosmetyki)
- balsam peruwiański (perfumy)
- konserwanty (podłoże leków stosowanych miejscowo, kosmetyki)
- przyśpieszacze wulkanizacji i przeciwutleniacze gumy (rękawiczki lateksowe, bielizna, buty, lycra, oleje techniczne)
- leki (neomycyna, benzokaina)
- barwniki (farby do włosów i tkanin)
- kalafonia (kleje, papier, pokosty)
- lanolina (kremy)
- monomery akrylu (cement ortopedyczny).
Czynniki ryzyka rozwoju alergicznego kontaktowego zapalenie skóry nie są znane, ale wydaje się, że duże znaczenie ma predyspozycja genetyczna.
- Kontaktowe zapalenie skóry z podrażnienia
Powstaje w wyniku kontaktu skóry ze stężoną substancją drażniącą (np. silne kwasy albo zasady, wybielacze) albo w wyniku przewlekłego działania mniej stężonej substancji powodującej wysuszenie skóry i uszkodzenie naskórka.
Substancje drażniące:- mydła i detergenty
- alkohole i środki odkażające
- kwasy i ługi
- rozpuszczalniki organiczne, smary, oleje techniczne, benzyna, olej napędowy
- żywice i kleje
- farby, tusze i werniksy
- cement, beton, gips
- środki owadobójcze i grzybobójcze
- nawozy sztuczne
- włókna szklane.
- Fotoalergiczne lub fototoksyczne kontaktowe zapalenie skóry
Przyczyny fototoksycznego kontaktowego zapalenie skóry, to np. dziegieć, furokumaryny (np. psolareny stosowane leczniczo lub zawarte w owocach, zwłaszcza w limonkach i jarzynach), czerwień bengalska (stosowana w okulistyce), niesteroidowe leki przeciwbólowe i przeciwzapalne, pochodne kwasu propionowego (np. ibuprofen).
Przyczyny fotoalergicznego kontaktowego zapalenia skóry, to np. kosmetyki z filtrem UV, substancje zapachowe, środki odkażające, leki przeciwgrzybicze.
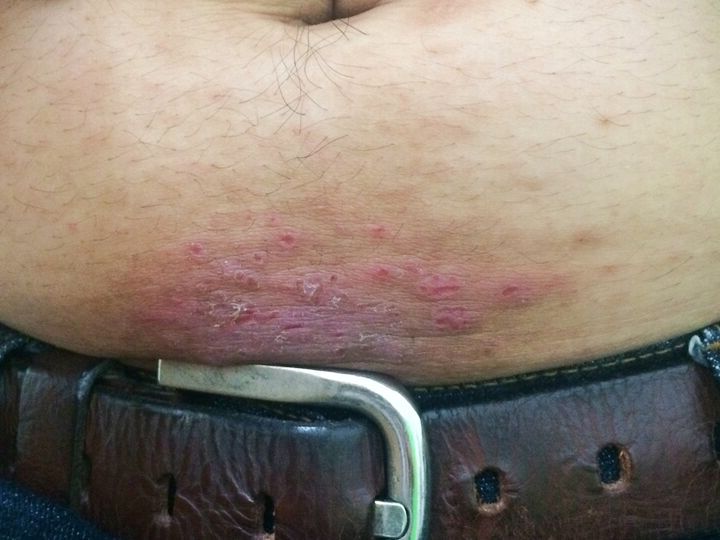
Jakie są metody leczenia wyprysku potnicowego?
Wyprysk potnicowy to choroba trudno poddająca się leczeniu. Najczęściej leczenie rozpoczyna się od stosowania silnie działających miejscowo glikokortykosteroidów. Doustne leki przeciwhistaminowe pomagają zmniejszyć świąd. W często nawracającej chorobie opcję terapeutyczną stanowi fototerapia PUVA. W przypadku stwierdzenia grzybicy stóp lub innych czynników przyczynowych należy wdrożyć odpowiednie leczenie.
Wyprysk potnicowy to choroba, w której alergeny mogą być zarówno pochodzenia zewnętrznego, jak i wewnętrznego. Nikiel, kobalt i niektóre leki mogą powodować wystąpienie lub zaostrzenie zmian, więc unikanie ekspozycji na nie może zapobiec rozwojowi wyprysku potnicowego. Niemniej w większości przypadków trudno wykryć czynnik przyczynowy i profilaktyka nie jest możliwa. W przypadku odczynów na zakażenia grzybicze zmiany w obrębie dłoni cofają się po wyleczeniu grzybicy stóp.
Zobacz także
Wyprysk pieniążkowaty Wyprysk pieniążkowaty jest szczególną odmianą wyprysku kontaktowego. W części przypadków zmiany chorobowe związane są z nadwrażliwością komórkową na alergeny bakteryjne, zwłaszcza paciorkowcowe. Do czynników zaostrzających zmiany skórne należą nadmierne kąpiele i stosowanie wysuszających mydeł.
Objawy chorób skóry (wykwity skórne) Wykwity skórne to zmiany na skórze, które są objawami chorób skóry. W poszczególnych chorobach wykwity mają charakterystyczny wygląd – kolor, kształt, postać, lokalizację i na tej podstawie dermatolog zwykle jest w stanie ustalić rozpoznanie. Zmiany skórne się mogą zmieniać w czasie oraz ustępować z pozostawieniem blizny lub bez niej. Do wykwitów należą: plama, grudka, guzek, guz, pęcherzyk, pęcherz, krosta, bąbel, a także nadżerka, przeczos, pęknięcie i rozpadlina, łuska, strup, owrzodzenie oraz blizna.
 U nas zapłacisz kartą
U nas zapłacisz kartą
