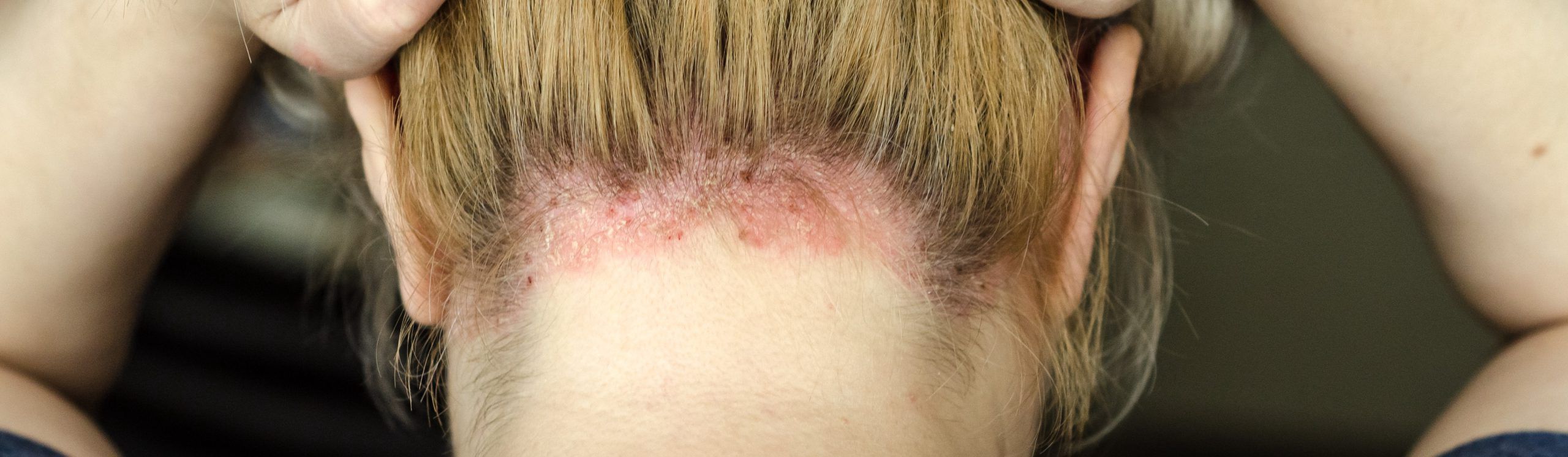
Jak wygląda łuszczyca głowy? Zdjęcia i objawy
Jak rozpoznaje się łuszczycę głowy?
Rozpoznanie łuszczycy skóry głowy, bez współistnienia zmian na skórze jest gładkiej, jest trudne, nawet dla lekarza dermatologa . O ile stosunkowo łatwo jest rozróżnić łuszczycę owłosionej skóry głowy od grzybicy głowy, która daje charakterystyczny obraz kliniczny i już coraz rzadziej występuje, o tyle bez pojawienia się charakterystycznych zmian na ciele łuszczyca może przypominać łojotokowe zapalenie skóry .
Szczególna trudność w zróżnicowaniu tych dwóch jednostek chorobowych pojawia się, jeśli zmianom w przebiegu łuszczycy głowy towarzyszy wysięk , podobnie przy łojotokowym zapaleniu skóry. W przypadku tej pierwszej choroby jest on mniejszy.
Ważną rolę w diagnostyce łuszczycy głowy odgrywa wywiad z pacjentem dotyczący występowania łuszczycy w rodzinie . Jeśli członkowie rodziny (rodzice, dziadkowie, krewni) chorowali na łuszczycę, jest to wskazówka dla lekarza, że w danym przypadku prawdopodobnie także występuje dana choroba.
Jak diagnozuje się łuszczycę skóry głowy?
Mimo, iż symptomy łuszczycy owłosionej skóry głowy są wyraźne i dobrze znane dermatologom, to mogą przypominać również inne schorzenia – w tym łupież, łojotokowe zapalenie skóry głowy czy też grzybicę. To sprawia, że dla postawienia pewnego rozpoznania, u pacjenta wdraża się diagnostykę różnicową.
Diagnostyka łuszczycy skóry głowy, oprócz badania przedmiotowego (czyli dokładnego obejrzenia skóry głowy przez dermatologa z wykorzystaniem specjalnego narzędzia – dermatoskopu) oraz szczegółowego wywiadu, obejmuje również badania laboratoryjne – w tym badania mykologiczne (na obecność grzybów) oraz badanie histopatologiczne wycinka skóry głowy. Po tak kompleksowych testach lekarz jest w stanie wykluczyć zarówno łupież, jak i wzmożony łojotok czy grzybicę oraz rozpoznać łuszczycę.
Warto wiedziec:
Łuszczyca skóry głowy nie jest zaraźliwa, ale może być uciążliwym schorzeniem.
- Łuszczyca skóry głowy to choroba przewlekła, ale można ją skutecznie leczyć.
- Leczenie ma na celu złagodzenie objawów i spowolnienie rozwoju choroby.
- Dostępnych jest wiele metod leczenia, a lekarz dobierze odpowiednią terapię do indywidualnych potrzeb pacjenta.
Zadbaj o zdrowie swojej skóry głowy i skonsultuj się z lekarzem w celu uzyskania odpowiedniego leczenia łuszczycy!
Jak ją rozpoznać?
Charakterystyczną cechą łuszczycy są zmiany skórne związane z zaburzeniem regeneracji naskórka w postaci czerwonych grudek, które mogą zlewać się w większe skupiska. Plamy pokrywają się białoszarą łuską.
fot. Adobe Stock
- pękanie skóry,
- krwawienie,
- ból,
- świąd,
- zaczerwienienie,
- pieczenie.
Zmiany pojawiają się najczęściej na: twarzy, łokciach, kolanach, plecach, dłoniach, stopach, a także paznokciach dłoni i stóp.
fot. Ula Bugaiova
Łuszczyca – przyczyny, objawy, leczenie i dieta
Łuszczyca szpeci, swędzi i budzi niechęć otoczenia, choć nie jest chorobą zaraźliwą. Objawia się pod postacią zaczerwienionych, łuszczących się wykwitów, przede wszystkim na skórze głowy, zgięciach łokci i kolan oraz paznokciach. Na poprawę stanu skóry w łuszczycy mają więc wpływ nie tylko leki, ale także odpowiednia pielęgnacja domowa, dieta oraz poprawa komfortu psychicznego.
- Co to jest łuszczyca?
- Jak wygląda łuszczyca?
- Przyczyny łuszczycy
- Dziedziczenie łuszczycy
- Rodzaje łuszczycy
- Objawy łuszczycy
- Diagnostyka łuszczycy
- Jak leczyć łuszczycę?
- Leki stosowane w łuszczycy
- Co stosować na łuszczycę – leczenie domowe
- Dieta w łuszczycy
- Życie z łuszczycą

Łuszczyca głowy – zdjęcia
Łuszczyca skóry głowy, jak już wspomniano, często występuje u osób z łuszczycą plackowatą. Może występować w formie jednej plamy różnych rozmiarów, ale zdarza się, że obejmuje cały skalp. Czasem zmiany rozprzestrzeniają się poza linię włosów na czole, szyi, oraz okolicy uszu. Co 2 pacjent z łuszczycą ma zmiany obejmujące owłosioną skórę głowy.
 U nas zapłacisz kartą
U nas zapłacisz kartą
