Symptomy raka podstawnokomórkowego skóry - Poznaj Objawy i Ich Znaczenie
Raki skóry - objawy
Rozpoznanie raka kolczystokomórkowego można ustalić na podstawie obecności rozwijającego się powoli pojedynczego guza lub owrzodzenia o nacieczonej podstawie i wyniosłych brzegach. Może też być wykwitem przypominającym bliznę. Owrzodzenie i krwawienie zmiany to objawy późne, które występują w zmianach nowotworowych o znacznym zaawansowaniu. Objawem świadczącym o zaawansowaniu choroby mogą być również stwierdzone przerzuty w węzłach chłonnych regionalnych (w okolicy pachowej – przy zmianach na kończynach górnych, w okolicy pachwinowej – przy zmianach na kończynach dolnych, w węzłach chłonnych szyjnych – przy zmianach w obrębie głowy i szyi).
W przypadku wystąpienia powyższych objawów należy się zgłosić do lekarza rodzinnego, dermatologa w miejscu zamieszkania lub do Regionalnego Centrum Onkologicznego w mieście wojewódzkim.
Raki skóry – rozpoznanie
Rozpoznanie raka skóry ustala się na podstawie oglądania zmiany skórnej, także pod dermatoskoptem oraz badania histopatologicznego wyciętej zmiany lub rzadziej – fragmentu zmiany pobranego do badania. Lekarz zbada też węzły chłonne w okolicy, w której znajduje się nowotwór.
- terapię fotodynamiczną – metodę nieinwazyjną, pozwalającą na niszczenie tkanki nowotworowej, bez zbędnych uszkodzeń tkanki zdrowej, polega na wykorzystaniu reakcji fototoksycznej, do której dochodzi w wyniku zastosowania substancji fotouczulającej i światła o odpowiedniej dla danej substancji długości fali, jest użyteczna w przypadku stanów przedrakowych (zwłaszcza rogowacenia słonecznego), w pewnych odmianach raka podstawnokomórkowego i wczesnych raka kolczystokomórkowego. Zaletami terapii fotodynamicznej są: selektywność, oszczędzenie zdrowej otaczającej skóry, zadowalające wyniki kosmetyczne, wielokrotność stosowania, zastosowanie w każdym wieku, niezależnie od obciążeń ogólnych pacjenta i w dowolnej okolicy ciała
- 5% maść 5-fluorouracylową lub imikwimod – w przypadku drobnych i powierzchownych ognisk
- radioterapię (obecnie rzadko stosowaną), jest to najlepsza metoda leczenia u osób, które nie mogą być poddane zabiegowi chirurgicznemu lub kriochirurgicznemu ze względu na stan ogólny bądź warunki miejscowe, oraz u osób niewyrażających zgody na leczenie tymi metodami
- chemoradioterapiaę, czyli podawanie leków uwrażliwiających na działanie radioterapii, a następnie radioterapię
- laser CO2
- interferon α-2 oraz rekombinowany interferon β we wstrzyknięciach doogniskowych w przypadku leczenia raków podstawnokomórkowych, metoda ta jednak jest żmudna, droga i długookresowa,
- leki systemowe, czyli działające na cały organizm.
Zapobieganie występowaniu raka podstawnokomórkowego
Profilaktyka związana z niwelowaniem ryzyka pojawienia się raka podstawnokomórkowego opiera się na:
- Ocenie u każdego pacjenta cech ryzyka oraz dostosowaniu postępowania profilaktycznego.
- Szczegółowej opiece wobec osób z grup ryzyka.
- Unikaniu nadmiernej ekspozycji na słońce, a przede wszystkim na korzystaniu z krótkich epizodów intensywnego nasłoneczniania powodujących oparzenia skóry.
- Troszczeniu się o odpowiednią ochronę przed słońcem i stosowaniu kremów z filtrem UV.
Przekonanie, że rak podstawnokomórkowy pojawia się głównie wśród osób starszych jest myśleniem błędnym. Owszem, w wieku starszym pojawia się większe ryzyko zachorowania, natomiast należy zdawać sobie sprawę z tego, że choroba może rozwinąć się w każdym wieku. W związku z tym, istotne jest zapobieganie występowaniu nabłoniaka.
Zwłaszcza że ta odmiana raka występuje aż 10 razy częściej niż pozostałe podtypy raka skóry. Aktualnie, szacuje się, że nawet 50 proc. osób starszych zachoruje na nabłoniaka, co wynika z fotostarzenia się skóry. Dlatego tak istotne jest rozważne korzystanie z kąpieli słonecznych już w młodym wieku. Szkodliwe działanie słońca kumuluje się na przestrzeni życia. Dlatego tak ważna jest odpowiednia ochrona przed promieniowaniem słonecznym.
Czy opalanie w solarium zwiększa ryzyko zachorowania na raka skóry?
Rodzaje raka podstawnokomórkowego
Rak podstawnokomórkowy we wczesnym etapie choroby wygląda jak drobna grudka, z licznymi małymi naczynkami. W trakcie rozwoju nabłoniak może przybierać kilka postaci, co pozwala wyróżnić kilka jego podtypów morfologicznych:
Rak podstawnokomórkowy pojawia się zwykle u osób starszych, ze względu na to, że negatywne działanie promieni słonecznych kumuluje się przez całe życie. Jednym z czynników ryzyka jest osłabienie odporności. Wobec tego nowotwory skóry pojawiają się u osób po przeszczepieniach narządów, ponieważ przyjmowane przewlekle leki upośledzają sprawne działanie układu odpornościowego.
Za główną przyczynę raka skóry uznaje się nadmierną ekspozycję na promieniowanie UV. Dlatego rak skóry często pojawia się u osób wykonujących prace na otwartej przestrzeni: rolników i rybaków. Inne przyczyny powstawania raka podstawnokomórkowego to:
- Kontakt z czynnikami chemicznymi: środkami ochrony roślin, pochodnymi ropy naftowej, środkami grzybobójczymi, węglowodorami aromatycznymi, związkami arsenu.
- Narażenie na przewlekłe drażnienie chemiczne, termiczne lub mechaniczne wśród osób palących papierosy, mających przewlekłe przetoki, bądź narażonych na infekcje wirusem brodawczaka.
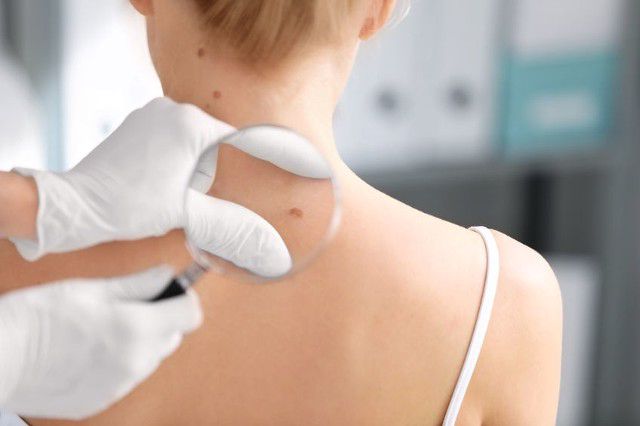
Diagnostyka raka podstawnokomórkowego skóry
Lekarz może postawić rozpoznanie już na podstawie wstępnego badania, oceniając gołym okiem wygląd zmiany. Niektórzy lekarze, a w szczególności dermatolodzy, dysponują tzw. dermatoskopem. Jest to urządzenie pozwalające na ocenę zmian powierzchniowych jak za pomocą szkła powiększającego czy lupy. Ostateczne rozpoznanie można wysunąć na podstawie badania histopatologicznego, czyli badania pod mikroskopem wyciętej zmiany. Jeśli lokalizacja i wielkość zmiany na to pozwalają, wycina się do badania całą zmianę. Jeśli zmiana jest duża, można wyciąć fragment, czyli pobrać wycinek zmienionej skóry.
Leczenie polega przede wszystkim na wycięciu zmiany z marginesem zdrowej tkanki. Margines ten wynosi zazwyczaj około 2 mm. Jeśli chory nie zgadza się na wycięcie zmiany, można zastosować miejscową radioterapię, jednak jest to mniej pożądana metoda i zdecydowanie lekarz stara się przekonać pacjenta do leczenia chirurgicznego. Jeśli zmiana jest bardzo duża lub zajmuje struktury lub obszar uniemożliwiające zabieg chirurgiczny, zalecana jest radioterapia. Czasami możliwe jest też zastosowanie maści zawierających np. 5-fluorouracyl (chemioterapeutyk). Nie są to jednak metody przewyższające skuteczność leczenia operacyjnego.
 U nas zapłacisz kartą
U nas zapłacisz kartą
